در بــــالای کلیه ها غده های فوق کلیوی قرار گرفته اند این غده ها ماده ای ترشح
میکنند که آدرنالین نامیده میشود آدرنالین برای آمادگی بدن در انجام فعالیت های
شدید یا دفاع از خود ترشح میشود.
وقتـــی که بسیار هیجانزده باشید ، غده های فوق کلیوی ناگهان مقدار زیادی
آدرنالین در خون ترشح میکنند آدرنالین سبب افزایش شدت ضربان قلب و کارآیی آن
میشود این ماده ، رگهای متصل به ماهیچه ها را گشاد میکند و علاوه بر آن موجب
افرایش غلظت قند در خون میشود به این طریق است که بدن خود را با شرایط تطبیق
میدهد با تاثیر آدرنالین ، خون از چهره به ماهیچه ها هجوم آورده و به بخش هایی که
ضروری تر است جریان می یابد برای همین است که هنگام ترس رنگ از رخسارتان
میپرد.
آدرنالین یک هورمون سریع الاثر می باشد با عملکرد آگونیستα1 و β2 آدرنرژیک که سطح CAMP و متعاقب آن باز کردن بروشها و تحریک CNS و قلب را افزایش می دهد. با وجودیکه اپی نفرین یک حالت جنگ گریز در اندامهای بدن فراهم و مورد مصرف فراوانی در اورژانس دارد اما عدم استفاده صحیح آن خود باعث ایجاد جنگ و گریز می شود. KIT آدرنالین یکی از ملزومات موجود با همراه در مواقع بحران می باشد و عمده ترین مواردی که باید راجع به این یار شفیق آموزش داد از این قرار است.و..بکار بستن سه قانون که هر کدام مشتمل بر چندین نکته می باشد که به قوانین 1D-2D-3D معروف می باشد باید عوامل عکس العمل قطبی بوده، قبل از زوال و به فوریت استفاده شود، با عدم استفاده مرگ در 10 – 5 دقیقه پس از حادثه رخ خواهد داد. همچنین باید آموزش داد که دو مسئله عمده اختلال در تنفس و زوال هوشیاری سبب مرگ خواهد شد. اختلال در تنفس به علت عدم راههای هوایی و کاهش هوشیاری با درگیری CNS و قانون آخر که مصدوم استفاده از اپی نفرین دوباره اگر شک دارد. 1) دوز مورد استفاده 3/0 میلی گرم در بالغین و 15/0 میلی گرم در اطفال می باشد. 2) کیت همراه باشد با نگهداری در محلولهای واضح و با علامت یا مهر بزرگ و مشخص تا سه بار مجاز به استفاده می باشیم 3) بهترین محل تزریق عضلانی Vastuslatralis و بهترین تزریق کننده خود فرد می باشد. از تزریق در انتهاها باید خودداری شود. 4) در افراد با حساسیت به بی سولفیت استفاده نشده و در بیماران فشار خونی و هبیرتیروئیدیسم با احتیاط استفاده شود. 5) فرمهای تزریق عضلانی و زیر جلدی می باشد اگر به صورت وریدی استفاده می شود باید بصورت 000/10 : 1 باشد. 6) عمده ترین عوارض جانبی KIT بی قراری و تروموروآریتمی می باشد که آریتمی باید مورد توجه واقع شود. 7) آنتی دوت اپی نفرین همراه با KIT باشد تا در صورت بروز عوارض جانبی جدی استفاده شود. 8) در مدارس، خانه ها ، کارخانه ها، همیشه KIT موجود و در مواقع بحران تمامی افراد در اختیار داشته باشند.
غده فوق کلیوی :
غده فوق کلیوی، غدد کوچکی هستند که روی کلیه ها استقرار دارند . این غدد از دو بخش تشکیل شده اند : بخش داخلی یا مرکزی غده و بخش خارجی . از هر کدام از این بخش ها هورمون هایی ترشح می شود و وارد سیستم خونی می شود و نقش سازنده خود را در رشد و ارائه حیات ایفا می کند. قسمت خارجی غدد فوق کلیوی هورمون هایی دارد که در رشد و سوخت و ساز تأثیر به سزایی دارد. هورمون های این قسمت عبارتت اند از هورمون های قندی که نقش آن ها افزایش ذخیره کلیکوژن در کبد می باشد. هورمون های قندی مشهور عبارت اند از: کورتیزون ، کلتی کسترون و ئیدروکورتیزون.
این ها باعث می شود تا قندی را که ما مصرف می کینم مازاد آن به صورت کلیکوژن در کبد ذخیره شود تا در مواقع ضروری بتوانیم از آن استفاده کنیم . هورمون های این بخش عبارت اند از : میرلانوکورتیکیدیدها و یا هورمون های نمکی که برای تنظیم آب و املاح بدن لازم است.
مشهورترین هورمون تنکی آلدوسترون می باشد. هورمون های داخلی یا مرکزی که عبارتند از : اپی نفرین، نولوایی نفرین و یا آدرنالین یا نول آدرنالین. این هورمون ها بدن را در مقابل خطر، ارگانیزیم می کنند . چنانچه فرد در موقعیتی قرار بگیرد که برای او خطر ناک باشد این هورمون در خون ریخته می شود و یک سری از فعل و انفعالات خاص در بدن ایجاد می شود . پدیده های ستیز و گریز از طریق ترشح این هورمون ایجاد می شود. این هورمون ها در فعال سازی سیستم خود مختار یا سمپاتیک و پاراسمپاتیک نقش مهمی را ایفا می کند. با ریزش این هورمون در خون، مقدار گلوکز خون افزایش می یابد یعنی ما از ذخیره کردن گلیکوژن استفاده می کنیم. این مجموعه علمی توسط سایت ماکزیمم تکنیک تهیه شده است. و گلوکز مناسب را باری فعالیت عضلانی و مقابله با خطی در خودمان تدارک می بینیم. همچنین انقباض سیستم خونی روی می دهد که با این اقباض خون از سطح بدن به قسمتهای درونی تروارد می گردد که چنانچه درگیری ایجاد شود و زخمی در روی پوست ایجاد شود ، خون زیادی از سطح بدن خارج نشود و همچنین ماده منعقده کننده ای در خون افزایش می یابد که خون بتواند به طور سریع انعقاد یابد . همچنین ضربان قلب افزایش می یابد تا بتواند خون زیادی را به مغز برساند و از طریق این خون رسانی، اکسیژن و گلوکز به مغز برساند و همچنین ماهیچه های گوارشی انبساط پیدا می کنند و این عمل توسط ریزش همین هورمون پدید می آید.
نول آدرنالین :
در تحریک انقباض رگ های خونی نقش دارد و احتمالاً در بروز پاسخ های تند و عصبی مؤثر می باشد. استرس فشاری است که در اثر تغییرات ایجاد شده در محیط به بدن تحمیل می شود. بعضی از استرس ها مفید هستند، اما وقتی از کنترل خارج می شوند، بدن به صورت های مختلفی از آثار سوء آن ها رنج می برد.
استرس تحمیل شده، انرژی بدنی و ذهنی را تحت تأثیر قرار می دهد. به دنبال استرس، کاهش انرژی ذهنی و بدنی، خستگی، بی خوابی، تحریک پذیری و احساس افسردگی، افزایش ضربان قلب، بالارفتن فشار خون، افت قندخون، آسیب پذیری سیستم ایمنی و تغییر در وضعیت اشتها ایجاد می شود. مجموع موارد ذکر شده تأثیرات نامطلوبی بر فعالیت فرد سالم گذاشته و باعث تضعیف بدن می شوند.
در شرایط استرس، تولید سلول های ایمنی نوع لنفوسیتT افزایش می یابد ومقدار زیادی سم در بدن انسان جمع می شود. تولید هورمون آدرنالین به دنبال استرس و شرایط ناموزون با بدن، افزایش می یابد. تولید بیشتر آدرنالین به بدن کمک می کند تا انرژی بیشتری برای مقابله با شرایط جدید داشته باشد. از طرفی تولید آدرنالین، ذخایر موادقندی را تخلیه می کند. افزایش ترشح هورن های بدن، پاسخ طبیعی بدن ما به استرس است. غذا بر روی فعالیت مغزی تأثیر می گذارد. به عبارتی موادغذایی بر روی فعالیت ترکیبات شیمیایی به نام نوروترانسمیتر( انتقال دهنده های عصبی ) اثر می گذارند. این ترکیبات برای هوشیاری بدنی لازم هستند.
شاید این سؤال برای شما هم پیش آمده باشد که آیا غذا در کنترل استرس مؤثر است یا نه؟
مصرف موادغذایی در زمان استرس بر پایه شواهد علمی است. اکثر مردم به این موضوع واقف هستند که در زمان استرس بیشتر غذا می خورند و انتخاب آنها بیشتر از گروه مواد قندی و نشاسته ای است.
اسیدهای آمینه برای ورود به مغز از طریق جریان خون مغزی، با اسیدآمینه تریپتوفان رقابت می کنند و اجازه ورود به تریپتوفان را نمی دهند. مصرف مواد حاوی کربوهیدرات تولید هورمون انسولین را تحریک می کنند. ترشح هورمون انسولین از ورود اسیدهای آمینه به مغز جلوگیری کرده و فقط به اسیدآمینه تریپتوفان اجازه می دهد تا وارد سلول مغزی شود. تریپتوفان باعث ترشح هورمون سروتونین می شود و سروتونین از مهمترین ناقلین مغزی است و کاهش آن سبب بی خوابی، بی علاقگی، فقدان انرژی، عدم تمرکز حواس و افسردگی می شود.
توجه به این موضوع مهم است که غذاهایی که ترشح سروتونین را افزایش می دهند، دارای چربی های پنهان هستند، بنابراین همانطور که سطح سروتونین( هورمون آرام بخش ) افزایش می یابد، چربی هم وارد گردش خون می شود. علاوه بر این بدن در پاسخ به استرس، هورمون کورتیزول بیشتری ترشح می کند. افزایش ترشح هورمون کورتیزول، ترشح اسید معده را زیاد کرده و به مخاط معده آسیب می رساند.هورمون کورتیزول فعالیت هورمون انسولین را مختل می کند، و چربی ها را که به طور ناآگاهانه در زمان استرس وارد بدن می شوند، به راحتی ذخیره می کند.
در سنین بالای 40 سال کاهش متابولیسم( سوخت و ساز) بدن، فرد را برای استرس آماده تر می کند. در این شرایط هورمون هایی ترشح می شوند که اشتها را زیاد کرده و چربی را ذخیره می کنند.
چه موادغذایی باعث ایجاد استرس می شوند؟
کافئین ماده ای محرک است که در قهوه، چای، کولاها، شکلات و تعدادی از داروها وجود دارد. مصرف زیاد موادغذایی حاوی کافئین همانند استرس عمل می کند و گاهی اوقات علائم آن را بدتر می کند.
یک ماده محرک، ترشح اسید معده و هورمون های تیروئیدی را بیشتر می کند. این مسئله ضمن ایجاد اضطراب، فعالیت کلیه ها را بیشتر می کند. با افزایش فعالیت کلیه ها، دفع ادراری افزایش می یابد.
کافئین، همچنین جذب آهن دریافتی از طریق مواد گوشتی مانند( گوشت مرغ و قرمز) را مهار می کند و سبب ایجاد کم خونی ناشی از فقر آهن می شود.
اغلب مردم کافئین را به عنوان عاملی محرک برای افزایش انرژی مصرف می کنند. این یک احساس کاذب از انرژی است و در واقع غدد فوق کلیوی را خسته می کند؛ چون هورمون های آدرنالین که هورمون های استرس نامیده می شوند، از غدد فوق کلیوی ترشح می شوند.
کافئین می تواند سردرد ایجاد کند، بنابراین مصرف آن را کاهش دهید و در صورت تمایل به مصرف قهوه، قهوه بدون کافئین را مصرف کنید.
از عوامل محرک دیگر فسفر است که به نوشیدنی های گازدار اضافه می کنند. مصرف نوشابه های گازدار، تعادل کلسیم و فسفر بدن را به هم می زند. عدم تعادل بین کلسیم و فسفر، باعث کاهش کلسیم خون و افزایش برداشت کلسیم از استخوان ها و افزایش خطر پوکی استخوان به خصوص در خانم ها می شود. فسفر همچنین بر روی اسید کلریدریک معده که برای هضم غذا لازم است،. این مجموعه علمی توسط سایت ماکزیمم تکنیک تهیه شده است. تأثیر منفی می گذارد و علاوه بر آن برای افرادی که مشکل دفع دارند، مضر است. آب های معدنی و آب چشمه فسفر ندارند.
افزودنی ها و نگه دارنده هایی مانند نیتریت و نیترات که به موادغذایی مانند سوسیس، کالباس و ماهی دودی برای محافظت از تخریب اضافه می کنند، با مواد شیمیایی، ترکیب شده و موادی به نام نیتروزامین ها را تولید می کنند.
مونوسدیم گلوتامات از افزودنی هایی است که مردم خاور دور برای حفظ رنگ سبزی های کنسروی و گوشت های پخته اضافه می کنند. این ترکیب شیمیایی باعث سردرد، واکنش های پوستی و سوزش در ناحیه پشت گردن می شود.
بهترین راه حل برای کاهش اثرات مواد افزودنی، کاهش مصرف غذاهای حاوی مواد افزودنی است.
مصرف بیش از حد موادقندی ساده مانند شکر نیز به عنوان عاملی برای ایجاد استرس و تحریک پذیری شناخته شده اند. مصرف بیش از حد موادغذایی حاوی قندهای ساده مانند دونات، کیک وشکلات در طول روز باعث خستگی و تحریک پذیری فرد می شوند که با افزودن مقداری مواد حاوی پروتئین، اثر این مواد را می توانید مهار کنید
انسان هنگامی که بسیار هیجانزده میشود، غدههای فوق کلیویاش ناگهان مقدار زیادی آدرنالین در خون ترشح میکنند.
در بالای کلیهها غدههای فوق کلیوی قرار گرفتهاند این غدهها مادهای ترشح میکنند که آدرنالین نامیده میشود.
آدرنالین برای آمادگی بدن در انجام فعالیتهای شدید یا دفاع از خود ترشح میشود.
آدرنالین سبب افزایش شدت ضربان قلب و کارآیی آن میشود این ماده، رگهای متصل به ماهیچهها را گشاد میکند و علاوه بر آن موجب افرایش غلظت قند در خون میشود. به این طریق است که بدن خود را با شرایط تطبیق میدهد با تاثیر آدرنالین ، خون از چهره به ماهیچهها هجوم آورده و به بخش هایی که ضروری تر است جریان مییابد برای همین است که هنگام ترس رنگ از رخسارتان میپرد.
گلبول قرمز شامل پروتئینی به نام “هموگلوبین” است (که مسوول قرمزی رنگ خون است) و همین هموگلوبین است که اکسیژن را به بافتهای مختلف بدن، مغز و سایر ارگانها انتقال میدهد و با انرژی گرفتن آنها خستگی و کسالت از بین میرود، اما ساخت هموگلوبین در بدن ما نیاز به آهن و برخی ویتامینها دارد و در غیاب آهن یا کمبود آن به علت ساخته شدن هموگلوبین، تعداد گلبولهای قرمز کم میشود (کم خونی) و به علت آنکه در اثر کمبود آهن این مساله اتفاق افتاده است (کم خونی فقر آهن) و در نهایت به علت عدم انتقال اکسیژن کسالت و بیحوصلگی رخ میدهد.
غده فوق کلیوی از دو بخش قشری و مرکزی تشکیل شده است و هر بخش هورمونهای خاص ترشح می کنند .
بخش مرکزی :
یکی از هورمونهای مترشحه از این بخش آدرنالین نام دارد . ترشح آدرنالین نوعی حالت آماده باش در بدن ایجاد می کند و بدن را یاری می دهد که در مقابل پیشامدهای نا به هنگام یا فوق العاده ، آمادگی داشته باشد ؛ مانند موارد جنگ و ستیز ، فرار یا مسابقات ورزشی .در چنین حالتی ، در اثر ترشح آدرنالین فعالیت قلب افزایش می یابد ،فشار خون زیاد می شود و خون رسانی افزایش می یابد .آدرنالین به خصوص موجب باز شدن رگ های موجود در عضلات می شودو خون رسانی به این اعضاء را که موجب تحریک بدنمی شوند ، افزایش می دهد . از طرف دیگر ، این ماده با تأثیر گذاشتن بر مغز ، حالت آمادگی بیشتر و امکان تحریک پذیری به اعصاب می دهد . اثر آدرنالین بر کبد موجب بالا رفتن گلوکز خون می شود و به این وسیله ، نیاز ماهیچه و اعصاب به انرژی بیش تر بر طرف می گردد . چون آدرنالین هنگام خشم ، ترس و اضطراب افزایش می یابد ، به آن هورمون عواطف می گویند .
بخش قشری :
از بخش قشری غده ی فوق کلیوی نیز هورمونی به نام کورتیزول ترشح می شود که آثار جالب توجهی دارد ؛ از جمله این که وقتی فرد در شرایط ناگوار محیطی ( مانند سرما یا گرمای شدید ) یا عاطفی (مانند دوری یا مرگ عزیزان و بستگان ) قرار می گیرد یا هنگامی که در بدن عفونتی به وجود می آید ، ترشح آن در خون افزایش می یابد و به روش هایی که جرئیات بیو شیمیایی آن کاملاً مشخص شده است ، بدن را در مقابله با این دشوار ی ها یاری می دهد. از سوی دیگر ، این هورمون با تجزیه ی پروتئین های موجود در کبد و تبدیل کردن آن ها به قند ، انرژی لازم را برای سلول های بدن فراهم می آورد .
غدد فوق کلیوی
غده فوق کلیوی مجاور انتهای قدامی کلیه انسان وپستانداران قرار گرفته است.هر غده شامل دوقسمت خارجی یا قشر وداخلی یا مغز باساختمانهای میکرسکپی متفاوت میباشد.درقورباغه ها غده فوق کلیوی در امتداد سطح شکمی کلیه واقع شده ودر کوسه ماهی ها قسمتهای قشری ومرکزی از یکدیگرجداهستند.منشاءجنینی این دو غده فیزیکی نیست.قسمت خارجی یاسورنال پوستی دارای منشاءمزودرسی وقسمت داخلی یاسورنال میانی دارای منشاء اکتودرسی است.قسمت داخلی غده فوق کلیوی هورمنی بنام آدرنالین ترشح میکند که اگرآن را به حیوانی تزریق کنند الیاف عضلات صاف شرایین کوچک را بویژه در شکم وجلد منقبض میسازد وایجاد تنگ اوندی میکند در نتیجه موجب بالا رفتن فشار خون میگردد. در حالیکه باعث گشود آوندی در شرایین کوچک عضلات استخوانبندی و مغز میشود.
پس ترشح آدرنالین بر اثر هیجاناتی از قبیل ترس یا خشم باعث میشودکه خون از احشاء به طرف عضلات اسکلتی و مغز برود و این کیفیت موجود را در بهترین شرایط دفاع یا حمله قرار میدهد.آدرنالین قلب را تحریک مینماید .عضله صاف نایژکهای شش را شل میکند (به همین جهت حملات تنگی نفس یا آسم را تسکین میبخشد.و حرکات عضلات روده را کند میکند و همچنین موجب تسریع و تشدید تبدیل گلیکوژن به گلوکوز می گردد. این هورمون در بسیاری از بی مهرگان نیز تولید میگردد. شواهد و دلایل روشن نشان میدهد که قسمت داخلی غده فوق کلیوی دو نوع هورمون ترشح میکند . آدرنالین و نور آدرنالین و چگونگی این دو ماده فقط از لحاظ اثر بیولوژیکی متمایز و مشخص می شود .قشر غده فوق کلیوی چندین هورمون تولید مینماید .این مواد از نظر شسمیایی جزئ دسته استروئیدها هستند. مهمترین آنها کرتیکوسترون و کرتیزون میباشند.
عمل مهم این غده در تنظیم متابولیسم مواد معدنی به خصوص در ثابت نگه داشتن مقدار کلرور سدیم پلاسمایی است . برداشتن کامل هر دو غده فوق کلیوی ایجاد اختلالاتی از قبیل استفراغ - ضعف و سستی شدید و کاهش حرارت و متابولیسم بدن میشود که به سرعت باعث مرگ میگردد.
ضایعه یا تخریب قسمت قشری غده فوق کلیه در انسان بیماری آدیسون را سبب میشود که در آن پوست بدن به رنگ برونزه در می آید و زوال تدریجی و سرانجام مرگ دست میدهد

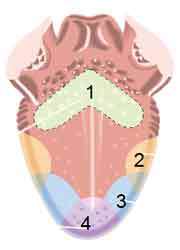



















 هزاران نفر در سراسر دنیا از خستگی مدام رنج می برند که با خوابیدن و استراحت کردن بر طرف نمی شود، این علامت اصلی و اولیه، ضعف یا نارسایی غدد آدرنالین(فوق کلیوی) می باشد.
هزاران نفر در سراسر دنیا از خستگی مدام رنج می برند که با خوابیدن و استراحت کردن بر طرف نمی شود، این علامت اصلی و اولیه، ضعف یا نارسایی غدد آدرنالین(فوق کلیوی) می باشد.